ヘルスリテラシーLesson『現役世代』篇
仕事に、私生活に、日々忙しい「現役世代」。
ついつい、健康管理がおろそかになりがちなのでは?
そんな方々こそ、ヘルスリテラシーを向上させて
自分の身体を守りましょう!
がんにかかる人は多い。
治る人も多い。
2人に1人はがんにかかる時代*¹
今では、がんは誰にとっても無関係ではいられない病気になりました。がんは、遺伝子が傷ついた細胞が何らかの原因で免疫機能によって死滅せずに増殖し続けることで発症します。
がんは部位によって様々な種別があり、罹患数が多いのは、大腸がん・胃がん・肺がん・乳がん・前立腺がんです*²。治療でどのくらいの生命を救えるかを示す5年生存率は、種別によって異なります。
最も罹患数の多い大腸がんの5年生存率は71.4%*³。男性特有の前立腺がんは99.1%。一方、治療が難しいといわれる膵臓がんは8.5%と低い数値になっています。
*1 国立がん研究センターがん情報サービス(2018年)データに基づく
*2 国立がん研究センターがん情報サービス「がん統計」(全国がん登録)
*3 全国がん罹患モニタリング集計 2009-2011年生存率報告(国立研究開発法人国立がん研究センターがん対策情報センター, 2020)、独立行政法人国立がん研究センターがん研究開発費「地域がん登録精度向上と活用に関する研究」平成22年度報告書 より

「標準」治療は、「普通」ではなく「最良」の治療
がん治療では、「標準治療」という言葉がよく使われます。これは「普通の治療」という意味ではなく、大規模な臨床試験を重ね、数多くのデータによって科学的に認められた「最良の治療」です。
一方、誤解されがちですが「先進医療」とは、「最先端の治療」という意味ではなく、現在、効果を測定している治療法のこと。効果が国に認められることで「標準治療」となります。
がんは様々な要因で発症すると考えられますが、なかには予防できるものも数多くあります。例えば喫煙や飲酒、肥満は発症リスクを高めるとされており、生活習慣を見直す必要があります。
しかし、がんと診断された時には冷静ではいられないもの。全国のがん診療連携拠点病院内にある「がん相談支援センター」では、精神的なストレスなど、がん患者の様々な悩みをケアしてくれます。
がんをめぐる医療技術は進歩していますが、何よりも大切なのは早期発見。定期的に健康診断やがん検診を受けることが大切です。

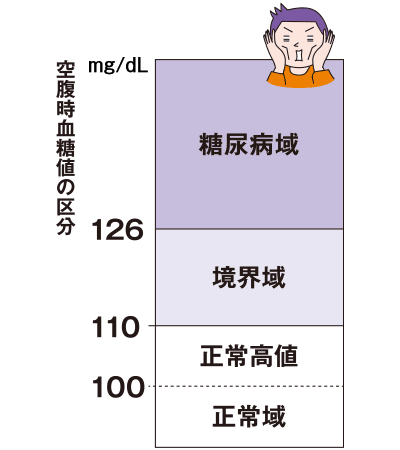
予備軍、まもなく正規軍。
糖尿病のこと、ですが。
あなたも糖尿病予備軍かも?
すぐのどが渇く、トイレが近くなった、食べているのに痩せる、身体がだるくて疲れやすい…。そんな症状、身に覚えはありませんか。もしかしたら、それは糖尿病のサインかもしれません。
糖尿病とは、血液中の糖が増えて血糖値が高い状態が続く病気。遺伝的な要素のほか、食べ過ぎや飲み過ぎ、運動不足、ストレスといった生活習慣の乱れが原因となります。
血液中の糖は、「インスリン」というホルモンによって身体を動かすエネルギー源などに変わりますが、生活習慣の乱れによってインスリンが不足したり、うまく働かなくなったりすることで、糖尿病が引き起こされるのです。
糖尿病の怖いところは、失明する恐れがある「網膜症」、悪化すると人工透析が必要となる「腎症」、そして手足のしびれや排尿障害などが起こる「神経障害」の「3大合併症」につながること。さらに、重症化すると足の皮膚や皮下組織が死滅し、切断せざるを得なくなる場合もあります。
糖尿病は、初期段階ではほとんど自覚症状がありません。しかし、「糖尿病が強く疑われる人」の割合は、男女ともに10年前に比べて少しずつ増えています*。
*厚生労働省 平成28年「国民健康・栄養調査」より
食事と運動が、糖尿病の治療と予防のカギ
糖尿病の治療は、食事・運動療法が基本です。食事は規則正しく摂り、ゆっくりとよく噛んで食べ、腹八分目を心がけてください。動物性の脂質を減らし、食物繊維を多く摂るようにしましょう。また、運動については1日20分以上を目安に歩くようにしましょう。
このように食事を見直し、日頃から運動を心がけて肥満を防ぐほか、しっかり睡眠をとる、ストレスをこまめに解消するなど、生活習慣を見直すことが糖尿病の予防につながります。

サイレントキラー?
その名は「高血圧」。
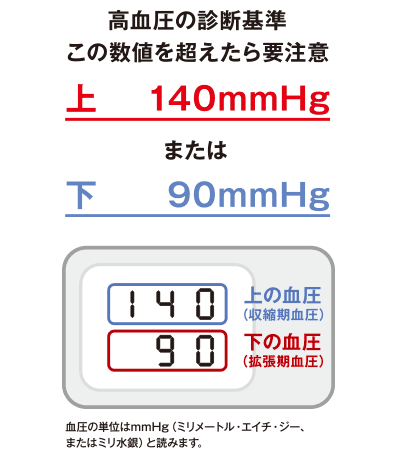
ジワジワと体をむしばむ高血圧
生活習慣病の一つである高血圧は、喫煙と並び、生命に関わる病気と大きく関係しています。基準となる数値は、最高血圧が140㎜Hg以上、最低血圧が90㎜Hg以下。そして、20歳以上の日本人の2人に1人は高血圧といわれています*。
高血圧の主な原因は、塩分の摂り過ぎ。さらに、飲酒や運動不足、ストレス、遺伝的な体質などが影響するほか、体重増加が原因で高血圧になる若者や中年男性が増えています。
高血圧になると、頭痛やめまい、肩こりといった症状が起こることがありますが、ほとんどの方は自覚症状がありません。高血圧が進んで動脈硬化になると、心臓では狭心症・心筋梗塞・心不全など、また脳では脳梗塞・脳出血などの脳血管障害(脳卒中)や認知症になりやすくなります。
*厚生労働省 平成30年「国民健康・栄養調査」より
今日からできる!高血圧を防ぐ生活
高血圧を予防できると、年間10万人以上の方が死を免れられるといわれています*。予防の第一歩は、生活習慣を見直すこと。まずは食事の塩分を控え、1日6g以下におさえるのが理想的です。味が物足りないようなら、お酢やレモン、スパイス、香味野菜を使うといいでしょう。また、油の多い料理や砂糖を使った食品も控えめに。
肉や魚、大豆製品、牛乳などの良質なタンパク質に加え、ビタミン・ミネラルを多く含む野菜や果物、海藻、小魚などを積極的に摂るようにしてください。
さらに、運動は血圧を下げる効果が期待できます。通勤時や買い物のときなど、1日30分を目安に歩くといいでしょう。そのほか、ストレス解消を心がけ、睡眠をしっかりとることも高血圧を防ぐことにつながります。
生活習慣をいきなりガラリと変えるのは難しいもの。少しずつでも良いので、ぜひ今日から取り組んでみてください。
*厚生労働省「生活習慣病予防のための健康情報サイト」より

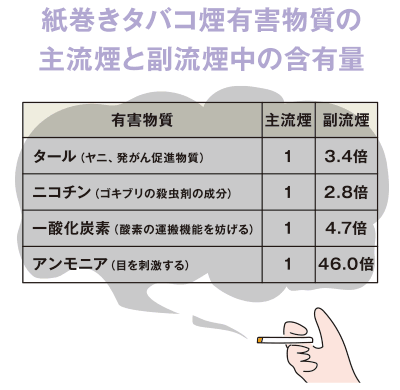
実は煙より怖い、副流煙。
喫煙より危険な「受動喫煙」
実は、喫煙によるリスクは周囲の人のほうが高いという事実をご存じですか。タバコを吸わない人が、タバコから立ちのぼる「副流煙」や、喫煙者が吐き出す「呼出煙」を吸ってしまうことを「受動喫煙」といいます。
特に「副流煙」は喫煙者本人が吸う煙より、数倍から数十倍もの有害物質を含んでおり、喫煙者の家族や周囲の人にまで健康被害を及ぼします。この受動喫煙の被害により、日本では年間約1万5千人もの方が死亡しています*。
例えば、タバコを吸う男性の妻の肺がん死亡率は、タバコを吸わない男性の妻より高く、また夫の喫煙量と共に上昇します。さらに、子どもの喘息や知能低下の割合が増えることも判明しています。
また、タバコの煙は体にまとわりついて移動し、有害物質を拡散します。例えば、服や髪の毛、家具やカーテンなどからタバコの臭いを感じたときには、すでに有害物質を吸い込んでしまう「残留受動喫煙」の被害にあっているのです。
*厚生労働科学研究費補助金循環器疾患・糖尿病等生活習慣病対策総合研究事業「たばこ対策の健康影響および経済影響の包括的評価に関する研究」平成27年度報告書より
医師の力を借りて、禁煙に挑戦してみませんか?
コロナ禍では、在宅勤務や外出自粛のため、自宅で過ごす時間が増えています。今こそ、家族の健康のためにも禁煙を始める機会です。
とはいえ、タバコはなかなかやめられないもの。実際、自分の意志だけで禁煙を始めても、成功率は5~10%程度といわれています。習慣的な喫煙は、「ニコチン依存症」という立派な病気なのです。
最近では、禁煙外来のある医療機関があるほか、内科や循環器科、心療内科、婦人科でも禁煙治療が受けられます。まずは、医師に相談してみましょう。自分のためだけでなく、周囲の方のためにも、ぜひ禁煙に挑戦してください。

「がん?まだ若いから大丈夫!」
とは言い切れない。
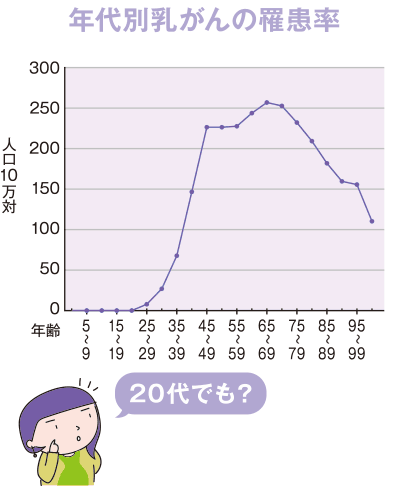
女性のがんで最も多い乳がん
一般的に、がんは高齢になるほど発症リスクが高まります。しかし、女性のがんで最も多い乳がんは、若い年齢でも発症することが多いのが特徴です。
主な症状は乳房のしこりで、他にはえくぼやただれ、左右の形が非対称になる、乳首から血液が混ざった分泌液が出るといったものがあります。日頃から、入浴時などにセルフチェックをするように心がけてください。
40歳以上の方は、2年に1回は乳がん検診を欠かさず受診しましょう。また、親や子どもが乳がんになったことがある場合、BRCAという遺伝子の変異が原因である場合があります。その変異が自分にもあるかを調べる血液検査も、一定の要件を満たせば保険適用で受けることができます。
乳がんの5年生存率は比較的高いものの、進行すると治りにくくなるので、早期発見が非常に大切です。
20代後半から増加する子宮頸がん
子宮の入口に罹患する子宮頸がんも女性特有のがんです。初期は無症状ですが、進行すると月経ではない時や性交時に、濃い茶色の膿のようなおりものが増えたり、水っぽいおりものや粘液が多く出たりします。さらに進むと、下腹部や腰が痛んだり、尿や便に血が混じったりします。
子宮頸がんは、ヒトパピローマウイルス(HPV)により発症します。子宮頸がんにはワクチンがあり、小学6年生から高校1年生に相当する年齢の女性は無償で接種することができます。
また、20歳を過ぎたら2年に1度、子宮頸がん健診を受けることが推奨されており、ほとんどの自治体で一部の自己負担で受けることができます。
女性特有のがんも、他の病気と同様に一番大切なのは早期発見。定期的に検診を受けて、予防しましょう。

皆様の「肝臓」の健康を祈念して、
今日はノンアルで乾杯!
飲酒は肝臓病のリスクを上げる
「昨晩はついつい飲みすぎた…」。そんな経験は多くの方にあるのではないでしょうか。お酒に含まれるアルコールには、神経を麻痺させる作用があります。
少量であれば、気持ちをリラックスさせる、食欲を増進する、血行を促すといった効果がありますが、飲み過ぎると、様々な臓器に悪影響を及ぼします。
なかでも、最も起こる頻度が高く、重い症状になるのが「肝臓」です。肝臓は「沈黙の臓器」と呼ばれ、障害が起こっても自覚症状が出にくく、明らかな症状が出るころには手遅れになっていることもあります。
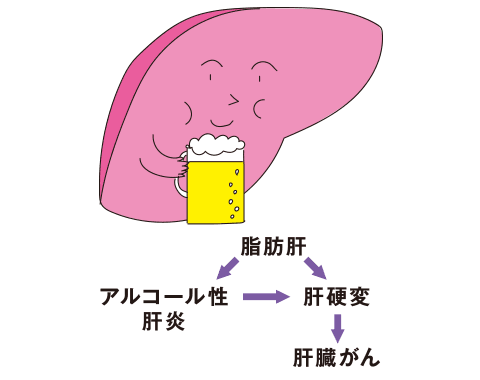
お酒を飲み過ぎると、まず、肝臓に中性脂肪がたまる「脂肪肝」になります。脂肪肝は、日本人の約3人に1人が該当するともいわれています。そして、大量にお酒を飲み続けると「アルコール性肝炎」になり、食欲不振・だるさ・発熱・痛み・黄疸のほか、腹水やむくみがあらわれ、死亡するケースも。
また、長期間にわたって習慣的に適量以上のお酒を飲み続けると、肝臓の組織が硬くなって機能が低下する「肝硬変」に。ついには、「肝臓がん」を引き起こす場合もあります。
お酒と上手に、楽しく付き合うには?
肝臓の病気を防ぐには、お酒と上手に付き合うことが重要です。厚生労働省は、1日に摂取する純アルコール量を平均20g程度におさえるように勧めています。
目安としては、ビールならロング缶1本(500ml)、ワインならグラス2~3杯程度。ただし、女性や高齢者、お酒を飲むと顔が赤くなる方は健康被害を受けやすいので、さらに飲む量を控えめに。前述の目安の半分程度を目安にしてください。
また、「たまにしか飲まないから」と、一度に大量のお酒を飲むのは危険です。お酒を楽しむときは、食事をしながら、ゆっくりと飲むのがいいでしょう。そして、週に2日は休肝日を設けるなど肝臓を労り、上手にお酒とつきあってください。

うつ?あの人が?
見た目だけではわからない。
自分のことだと、なおさらかも。
増加する心の病の患者さん
いまや「国民病」と呼ばれる心の病。厚生労働省は2011年、心の病気を患う人の数が「4大疾病(がん、脳卒中、急性心筋梗塞、糖尿病)」を超えたことから、「4大疾病」に精神疾患を加え、「5大疾病」にすることを決めました。
さらに、コロナ禍では不安やストレスを抱える方が多く、自殺者数にも影響を与えています。
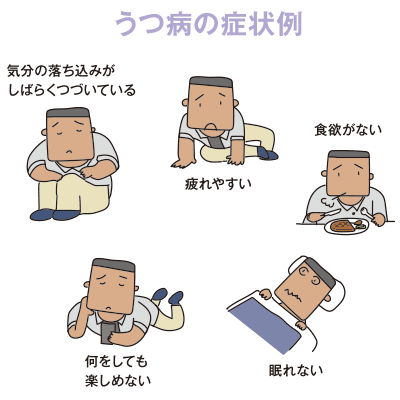
心の病気には様々なものがありますが、身体の病気と違って原因がわからないものが多く、症状も人それぞれ。例えば、約15人に1人は経験するといわれる「うつ病」は、気分の落ち込みやイライラ、不眠のほか、めまいや頭痛、動悸といった身体的な症状が現れることがあります。
予防や治療には、早期発見・早期対応が大切になります。しかし、本人はこうした症状を自覚しにくいもの。家族や同僚などの身近にいる人が「いつもと様子が違う」と感じたら、声をかけてみてください。
特に職場では、仕事や人間関係にストレスを感じる人も多いので、一人ひとりがメンタルヘルスに対する理解を深め、ケアできる環境を整えること、そして心の不調を周囲に言うことができる環境づくりも重要です。
睡眠不足がメンタルヘルスに及ぼす影響
現代人は睡眠不足の人が多いほか、眠りたいのに眠れない「不眠」の人が増えています。睡眠不足や不眠はうつ病を引き起こすこともあり、悪化させる原因にもなります。
質の良い睡眠を得るには、午前中はしっかりと日光を浴び、体内時計を整えることが大切です。また、就寝2~3時間前には入浴を済ませ、食事やお酒、カフェインの摂取は控えましょう。寝る前にベッドの中でスマートフォンを見るなど、明るい光を浴びるのも避けてください。それでも不眠が続く場合は、専門医や内科、精神科などを受診してください。

いざという時、
ためらわないでAED!
誰もが使える救命機器
公共施設などをはじめ、街中で目にすることが増えたAED。正式名は自動体外式除細動器といい、心停止を起こした人に対して、医療従事者でなくても手当てすることができる救命処置のための医療機器です。
AEDは心電図を自動的に解析し、もし「心室細動」という不整脈を起こしていた場合には電気ショックを与え、心臓の状態を正常に戻す機能を持っています。
心室細動は、起きて1分経過するごとに約10%、助かる確率が減るといわれています。しかし、救急車が現場に到着するまでの時間は約6分。現場にいる人の速やかな救命行為が求められるのです。

大切なのは、勇気と行動
では、実際に心停止と思われる人が倒れていたら、どうしたら良いのでしょう。必要なのは、①119番通報とAEDの要請、②胸骨圧迫(心臓マッサージ)、③電気ショック、の3つです。
特にAEDが周辺にない場合、胸骨圧迫は重要です。救急隊員とAEDが到着するまで、絶え間なく続けてください。
AEDは、初めての方でも簡単に使えるように設計されています。ボタンを押す、あるいはフタを開けるなどすると電源が入り、その後は音声の指示に従います。倒れている人の胸をはだけ、電極パッドをそのパッケージに描かれた位置にしっかり貼ります。
機器が自動診断を行い、電気ショックが必要と判断したら、「ボタンを押してください」という音声が流れます。倒れている人に誰も触れていないことを確認してボタンを押します。AEDを使った後も、呼吸がなければ胸骨圧迫を行います。
AEDには診断機能が搭載されているため、不必要な電気ショックを与えることで状態が悪化することはありません。倒れている人を見つけたら、何よりもまずは行動することが大切。あなたの勇気と行動が、命を救います。
※参考:日本心臓財団ホームページより




